Die Lues/Syphilis ist eine sexuell übertragene Infektion, die in Europa um 1500 erstmals beschrieben wurde. Ob sie nach der Entdeckung Amerikas durch Christoph Kolumbus von Amerika nach Europa gelangte, ist bis heute nicht abschließend geklärt. Ihre Diagnostik, vor allem die Erfolgskontrolle nach Therapie, ist auch heutzutage noch immer eine Herausforderung.
Erreger der Lues ist Treponema pallidum subsp. pallidum, ein weltweit vorkommender gramnegativer Spirochät, der sich durch ein langsames Wachstum auszeichnet. T. pallidum ist obligat humanpathogen. Abzugrenzen sind die sogenannten endemischen Treponematosen, die durch andere Subspezies verursacht sind, im deutschsprachigen Raum aber keine wesentliche Rolle spielen.
Epidemiologie: stetige Zunahme berichtet
Es ist eine stetige Zunahme der Infektionszahlen in Deutschland zu verzeichnen. 2022 wurden dem Robert-Koch-Institut 8.287 Fälle gemeldet.1 Es sind fast ausschließlich Männer betroffen, besonders Männer, die Sex mit Männern haben (MSM). Sex zwischen Männern wurde in 65 % der Fälle als Transmissionsmodus angegeben.
Transmission und Symptome
T. pallidum wird über direkten Kontakt von Haut oder Schleimhaut mit infektiösen Läsionen übertragen. Zudem kann die Lues auch vertikal von der Mutter auf das Kind weitergegeben werden. Der Mensch ist das einzige Reservoir. Infektiosität besteht hauptsächlich in den ersten zwei bis drei Jahren nach Infektion.
Die Lues verläuft nach einer Inkubationszeit von meist zwei bis sechs Wochen in Stadien und zeichnet sich durch eine große Vielfalt an möglichen Symptomen aus. Daher wird sie auch „der große Imitator“ oder auch „der Affe unter den Krankheiten“ genannt. Entscheidend ist, an die Diagnose Lues zu denken und bei unklarer Symptomatik auch die Sexualanamnese zu erheben. Tabelle 1 zeigt die Stadien der Lues.
Ein Befall des Zentralnervensystems (Neurolues) kann in jedem Stadium auftreten. Man unterscheidet die frühe Neurolues (aseptische Meningitis mit Kopfschmerzen, meningovaskuläre Lues mit Apoplex und Krampfanfällen) und die späte Neurolues (Meningomyelitis, generalisierte Parese, Tabes dorsalis mit einschießenden Schmerzen, Ataxie und Verlust von Reflexen).
Diagnostik: Symptomatik und Serologie
Der Direktnachweis (Dunkelfeldmikroskopie, PCR, Immunhistopathologie) ist nicht üblich. Die serologische Diagnostik folgt einem Algorithmus. Zu unterscheiden sind serologische Verfahren, die Treponemen-spezifische Antikörper detektieren (z. B. TPPA, TPHA, FTA-Abs), und solche, die Antikörper gegen Cardiolipin nachweisen, also unspezifisch sind. Cardiolipin ist Bestandteil der Zellwand von Treponemen, kommt aber auch in der Mitochondrienmembran vor.
Cardiolipin-Antikörper erlauben eine Aussage darüber, ob eine floride, therapiebedürftige Lues vorliegt, und sind essenziell für die Erfolgskontrolle nach Therapie. Tabelle 2 zeigt mögliche Testkonstellationen und deren Bedeutung. In der Regel erfolgt bei positivem treponemalem Test ein zweiter, sogenannter konfirmatorischer treponemaler Test.
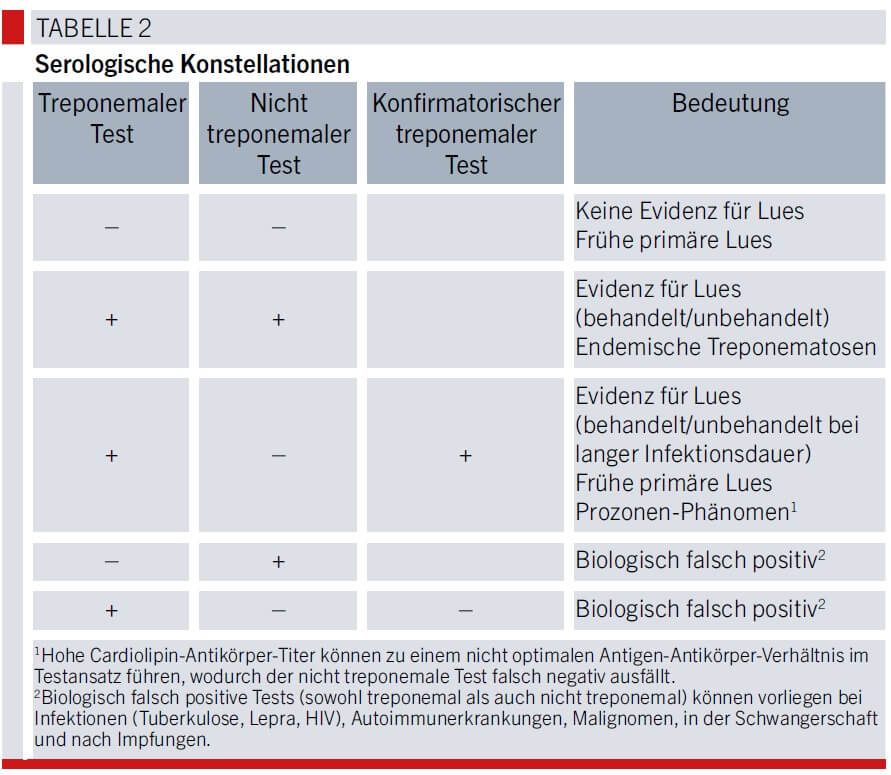
Bei der frühen primären Lues ist die Serologie in 30 % der Fälle noch negativ, hier sollte bei passender Symptomatik mit hochgradigem Verdacht auf eine Lues die Serologie nach zwei Wochen wiederholt werden.2
Bei Diagnose einer Lues müssen weitere sexuell übertragene Infektionen (vor allem HIV, HBV, Chlamydia trachomatis, Neisseria gonorrhoeae) ausgeschlossen werden. Zudem müssen Sexualpartner und -partnerinnen auf Lues getestet werden (bei früher Lues die der letzten drei Monate, bei später Lues die der letzten zwölf Monate).
Die Diagnostik der Neurolues ist nicht standardisiert. Entscheidend ist die Zusammenschau von Symptomatik und Serologie. Eine Liquorpunktion ist grundsätzlich nur bei neurologischen Symptomen erforderlich. Ausnahme sind HIV-Infizierte, wenn eine CD4-Zellzahl < 200 μl, eine HIV-RNA > 50 Kopien/ml und ein hoher nicht treponemaler Titer vorliegen. Dann ist eine Liquorpunktion auch ohne neurologische Symptome indiziert. Im Liquor finden sich in der Regel eine Pleozytose und ein erhöhter Proteingehalt. Treponemale Tests aus dem Liquor weisen eine hohe Sensitivität auf, allerdings ist die Spezifität niedrig, da Antikörper aus dem Blut in den Liquor übertreten können. Treponemale Tests eignen sich daher vor allem zum Ausschluss einer Neurolues bei niedriger Prätestwahrscheinlichkeit. Nicht treponemale Tests aus dem Liquor haben mit < 80 % eine niedrige Sensitivität, aber einen hohen positiv prädiktiven Wert. Die Liquor-PCR weist eine niedrige Sensitivität, aber eine hohe Spezifität auf.2,3
In Deutschland ist der direkte oder indirekte Nachweis von Treponema pallidum nichtnamentlich meldepflichtig nach § 7 Absatz 3 des Infektionsschutzgesetzes (IfSG).
Therapie: abhängig vom Krankheitsstadium
Therapie der ersten Wahl ist Penicillin G, das als Depot-Penicillin intramuskulär verabreicht wird. Alternativ kann Ceftriaxon intravenös gegeben werden. Eine schlechtere Alternative ist Doxycyclin, hier kommt es häufiger zu einem Therapieversagen. Therapiedauer und Dosierung richten sich nach dem Stadium der Erkrankung. Einen Überblick gibt Tabelle 3.

Schwangere erhalten Penicillin, bei Allergie sollte je nach Ausmaß eine Desensibilisierung erwogen werden; alternativ kommt Ceftriaxon infrage. Bei später Lues und Neurolues ist zu beachten, dass nach Therapiebeginn die Jarisch-Herxheimer- Reaktion auftreten kann. Diese ist eine durch den Zerfall der Treponemen ausgelöste Entzündungsreaktion, die sich durch Fieber, Schüttelfrost, Myalgien und Blutdruckabfall äußern kann. Um diese Nebenwirkung zu vermeiden, kann 30 bis 60 Minuten vor der ersten Antibiotikagabe Prednisolon (1 mg/kg KG) gegeben werden.3
Kontrolle des Therapieerfolgs
Da treponemale Tests auch nach erfolgreicher Therapie positiv bleiben („Seronarbe“), werden zur Kontrolle des Therapieerfolgs nicht treponemale Tests eingesetzt. Ein Therapieerfolg liegt vor, wenn der nicht treponemale Testtiter um mindestens den Faktor 4 zum Ausgangswert (3–4 Wochen nach Therapiebeginn) abgefallen ist. Wenn dies bei einer frühen Lues nicht spätestens zwölf Monate bzw. bei einer späten Lues 24 Monate nach Therapie der Fall ist, spricht man vom Serofast-Status. Grund kann eine Reinfektion oder eine nicht ausreichende Therapie sein, wenn beispielsweise eine Neurolues nicht erkannt wurde. Hier sind Anamnese (Sexualkontakte? Symptome?) und ggf. eine Liquorpunktion hilfreich, um über die Notwendigkeit und Art einer erneuten Therapie zu entscheiden.
Prävention: Screening und Medikamente
Um die weitere Ausbreitung der Lues zu verhindern, ist ein Screening von Hochrisikopopulationen (MSM mit häufigen, wechselnden Sexualpartnern) sinnvoll. Kondome bieten einen begrenzten Schutz. Es gibt noch keinen aussichtsreichen Impfstoffkandidaten. Nach gesicherter Exposition kann eine Postexpositionsprophylaxe (PEP) mit Depot-Penicillin analog der Therapie einer frühen Lues erwogen werden. Der Einsatz von Doxycyclin als PEP (einmalige Gabe von 200 mg p.o. innerhalb 24 Std. nach Exposition) oder als Präexpositionsprophylaxe (PrEP, tägliche Einnahme von 1 x 100 mg p.o.) zeigte in Studien tendenziell eine reduzierte Luesinzidenz bei MSM. Allerdings wird befürchtet, dass besonders die PrEP zu einer vermehrten Resistenzentwicklung von C. trachomatis und N. gonorrhoeae führt.4,5
Dr. med. Martin Platten
Bild: Christoph Burgstedt-stock.adobe.com



